تومورهای آستروسیتوما
مغز توسط سلولهای مختلف، از جمله نورونها، که مدار الکتریکی مسئول عملکردهای مغز را تشکیل میدهند، و آستروسیتها، که ساختار و پشتیبانی نورونها را برای عملکرد صحیح فراهم میکنند، ساخته شده است. آستروسیتوم ها ( Astrocytoma ) تومورهایی هستند که از آستروسیت ها منشا می گیرند و در افراد بالغ شایع ترین تومورهای مغزی هستند. در ایالات متحده، هر سال حدود 15000 آستروسیتوم جدید تشخیص داده می شود. مردان با نسبت 1.3/1 اندکی بیشتر از زنان مبتلا می شوند.
درجه بندی تومور و معنای آن
طبق طبقه بندی سازمان بهداشت جهانی (WHO) از تومورهای مغزی، آستروسیتوم ها از درجه 1 (خوش خیم ترین تومورها) تا درجه 4 (بدخیم ترین) متغیر است. این درجه بندی که با تجزیه و تحلیل سلول های تومور در زیر میکروسکوپ انجام می شود بر اساس ویژگی های زیر است: 1) غیر طبیعی بودن سلول ها (آتیپی). 2) چقدر رشد می کنند (میتوز). 3) وجود عروق خونی تازه ساخته شده در تومور (تکثیر عروقی). این بیشتر با تجزیه و تحلیل ویژگی های ژنتیکی تومور، یعنی تجزیه و تحلیل DNA سلول های تومور، یکپارچه می شود.
به طور کلی، به استثنای تومورهای درجه 1 که بیشتر در جمعیت کودکان دیده می شود، اکثر آستروسیتوم ها بیماران بالای 40 سال را تحت تاثیر قرار می دهند. همچنین، هر چه سن بیمار بالاتر باشد، احتمال درجه بالاتر بودن آستروسیتوما بیشتر می شود.
تومورهای درجه 1
آستروسیتوم پیلوسیتیک یک تومور به خوبی محدود شده است و به کندی رشد می کند. بیشتر در مخچه، یعنی بخشی از مغز که در پشت سر، درست بالای گردن قرار دارد، شایع است. این به مغز اطراف نفوذ نمی کند، بنابراین وقتی به طور کامل برداشته شود، درمان می شود و نیازی به شیمی درمانی یا رادیوتراپی ندارد.
زانتواستروسیتومای پلئومورفیک اغلب در لوب های تمپورال منشأ می گیرد و معمولاً با تشنج همراه است. سلول های آن می توانند اشکال مختلفی داشته باشند (پلئومورفیک)، اما معمولا شواهدی از تکثیر نشان نمی دهند. جراحی معمولاً درمانی است.
آستروسیتومای سلول غول پیکر زیراپاندیمی (SEGA) در جمعیت جوانتر شایعتر است و معمولاً با یک سندرم آشنا به نام توبروس اسکلروزیس همراه است. به طور مشخص در داخل بطن ها رشد می کند که فضاهای پر از مایع در اعماق مغز هستند و اغلب می تواند خروج طبیعی این مایع را مسدود کند و در نتیجه باعث هیدروسفالی شود. برداشتن جراحی معمولاً درمانی است.
تومورهای درجه 2
آستروسیتومای منتشر یک تومور تهاجمی است، بنابراین جدایی واضحی از مغز اطراف وجود ندارد و خود جراحی ممکن است برای درمان آن کافی نباشد (این به چندین عامل دیگر بستگی دارد که شرح داده شده است.). ظاهر بافت فقط نسبتاً متفاوت از مغز معمولی است، اما سلولها در زیر میکروسکوپ غیرطبیعی به نظر میرسند و تعداد آنها کمی افزایش یافته است.
تومورهای درجه 3
آستروسیتوم آناپلاستیک تکامل بدخیمتری از آستروسیتومای قبلاً با درجه پایینتر در نظر گرفته میشود که ویژگیهای تهاجمیتری از جمله سرعت رشد بیشتر و تهاجم بیشتر به مغز به دست آورده است. از نظر بافت شناسی، در مقایسه با تومورهای درجه 2، درجه بالاتری از ناهنجاری های سلولی و شواهد تکثیر سلولی (میتوز) را نشان می دهد. جراحی هرگز برای این تومورها درمان کننده در نظر گرفته نمی شود و باید با پرتودرمانی و تقریباً همیشه شیمی درمانی انجام شود.
تومورهای درجه 4
گلیوبلاستوم (GBM) بدخیمترین، تهاجمیترین و شایعترین شکل آستروسیتوم (60%) است. از نظر بافت شناسی، با سلول هایی با ظاهر بسیار غیر طبیعی، تکثیر، مناطقی از بافت مرده و تشکیل عروق جدید مشخص می شود. GBM می تواند به عنوان یک پیشرفت بدخیم از یک آستروسیتومای با درجه پایین قبلی (معمولاً در 10٪ موارد) ظاهر شود یا به طور مستقیم به عنوان یک تومور درجه 4 (90٪ موارد) منشأ پیدا کند. سناریوی اول در بیماران جوانتر شایعتر است، در حالی که سناریوی دوم بعد از 60 سالگی شایعتر است. صرف نظر از تظاهرات آن، این تومور یک سرطان بسیار تهاجمی است، با تهاجم و تخریب شدید مغز و پیشرفت بسیار سریع.
ویژگی های مهم بیولوژیکی تومورهای آستروسیتوما
در طول 15 سال گذشته، گام های مهمی در درک این بیماری برداشته شده است که عمدتاً از پیشرفت های قابل توجه در توانایی مطالعه زمینه های ژنتیکی و بیولوژیکی آن ناشی شده است.
- جهش IDH1 یک ویژگی اساسی است که زیر گروهی از آستروسیتوم ها را با جهش ژنی به نام ایزوسیترات دهیدروژناز 1 (IDH1) مشخص می کند. این ژن در تامین انرژی سلول ها نقش دارد. جهش آن منجر به تولید ماده شیمیایی به نام 2-HG می شود که به مرور زمان در داخل آستروسیت های طبیعی تجمع می یابد و آنها را به بیراهه می کشد و باعث آستروسیتوم می شود. بیش از یک یافته آزمایشگاهی دیگر، این جهش بسیار مهم است زیرا تقریباً 100٪ از آستروسیتوم های درجه پایین را مشخص می کند و به طور قابل توجهی با مرتبط است.
- خاموش کردن MGMT مربوط به آنزیم متیلگوانین-DNA متیل ترانسفراز (MGMT) است که در ترمیم DNA پس از آسیب دیدن توسط شیمیدرمانی نقش دارد، بنابراین از تومور در برابر عملکرد این مواد محافظت میکند. مواد مخدر برخی از آستروسیتوماها این آنزیم را خاموش می کنند و در نتیجه به شیمی درمانی با TMZ به طور قابل توجهی بهتر پاسخ می دهند.
- فرار ایمونولوژیک به این معنی است که تومورها از سیستم ایمنی در حال گشت زنی می گریزند، که به طور معمول هر چیزی را که به عنوان “غیر طبیعی” تشخیص داده شود، از بین می برد. آستروسیتوم ها از جمله تومورهایی هستند که بیشترین توانایی را برای فرار از این نظارت دارند. آنها این کار را با فعال کردن چندین ژن انجام می دهند که می توانند سیستم ایمنی را خاموش کنند. اتفاق نظر وجود دارد که مقابله با این فرار ایمنی منجر به مزایای درمانی مهمی خواهد شد.
علل تومور آستروسیتوما
آستروسیتوما، برای اکثریت قریب به اتفاق، تومورهای پراکنده هستند، به این معنی که به طور تصادفی رخ می دهند، یا حداقل، هنوز مشخص نیست که چرا این اتفاق می افتد. تنها دو حالت با شواهد اثبات شده برای ایجاد تومور وجود دارد:
- سندرمهای ارثی یعنی ناشی از جهشهای DNA ارثی
- Li-Fraumeni:به دلیل جهش در ژن p53 سرکوبگر تومور و با شروع جوان تومورهای متعدد، از جمله سرطان سینه، استخوان مشخص می شود. سرطان ها، لوسمی ها و آستروسیتوم ها.
- تورکات:به دلیل جهش در چندین ژن سرکوبگر تومور، از جمله APC و MMR و با شروع زودرس سرطان روده بزرگ و آستروسیتوم مشخص می شود.
- نوروفیبروماتوز 1:به دلیل جهش در سرکوبگر تومور NF1، مسئول شروع زودهنگام آستروسیتوم ها، تومورهای عصبی محیطی، کک و مک پوست و لکه های قهوه ای روشن در پوست.
- اسکلروز توبروس:یک اختلال ژنتیکی نادر است که با عقب ماندگی ذهنی و شروع زودرس آستروسیتومای سلول غول پیکر ساب اپاندیمی (SEGA) همراه است.
- محیطی:
- پرتوهای یونیزان:قرار گرفتن در معرض پرتوهای یونیزان با شروع تاخیری آستروسیتوما مرتبط است. افراد در معرض خطر خاص کسانی هستند که در دوران کودکی (به عنوان مثال برای درمان سرطان خون یا سایر تومورهای مغزی) در معرض رادیوتراپی درمانی ناحیه سر و گردن قرار دارند. فاصله بین قرار گرفتن در معرض تشعشع و شروع آستروسیتوما می تواند 20 تا 30 سال باشد.
- مواد شیمیایی جنگ:یک سوء ظن هنوز اثبات نشده وجود دارد که قرار گرفتن در معرض عامل نارنجی در طول جنگ ویتنام ممکن است مسئول تاخیر در شروع آستروسیتوما در جانبازان باشد.
- تلفنهای همراه:علیرغم برخی سوء ظنها، بهویژه مربوط به استفاده زیاد، هیچ دادهای وجود ندارد که از خطر ایجاد کننده آستروسیتوما حمایت کند.
علائم تومور آستروسیتوما
تظاهرات بالینی آستروسیتوما بیشتر به محل آنها در مغز بستگی دارد تا ویژگی های بیولوژیکی آنها. مناطقی از مغز وجود دارند که می توانند تومورهای بسیار بزرگ را قبل از علامت دار شدن در خود جای دهند (مثلاً نواحی پیشانی)، در حالی که مکان های دیگری وجود دارد که حتی یک تومور کوچک می تواند در مراحل اولیه مشکلاتی ایجاد کند، مانند ضعف اندام یا مشکل در تکلم. یا بینایی
به طور کلی، آستروسیتومای با درجه پایین در مقایسه با آستروسیتومای تهاجمی تر و درجه بالاتر، قبل از اینکه علامت دار شوند، اندازه بزرگتری دارند. این به این دلیل است که تومورهای درجه پایین به جای تخریب مغز تمایل دارند مغز را جابجا کنند و همچنین به این دلیل است که با تورم مغزی کمتری نسبت به تومورهای بدخیم همراه هستند.
علائم شایع آستروسیتوما به شرح زیر است:
- سردردهای مداوم
- سردردهایی که در صبح بدتر می شوند یا باعث بیدار شدن از خواب می شوند (نشانه افزایش فشار داخل جمجمه)
- دید دوتایی یا تاری
- مشکلات گفتاری
- کاهش توانایی های شناختی
- گرفتن یا ضعف اندام
- تشنج های جدید
تشخیص تومور آستروسیتوما
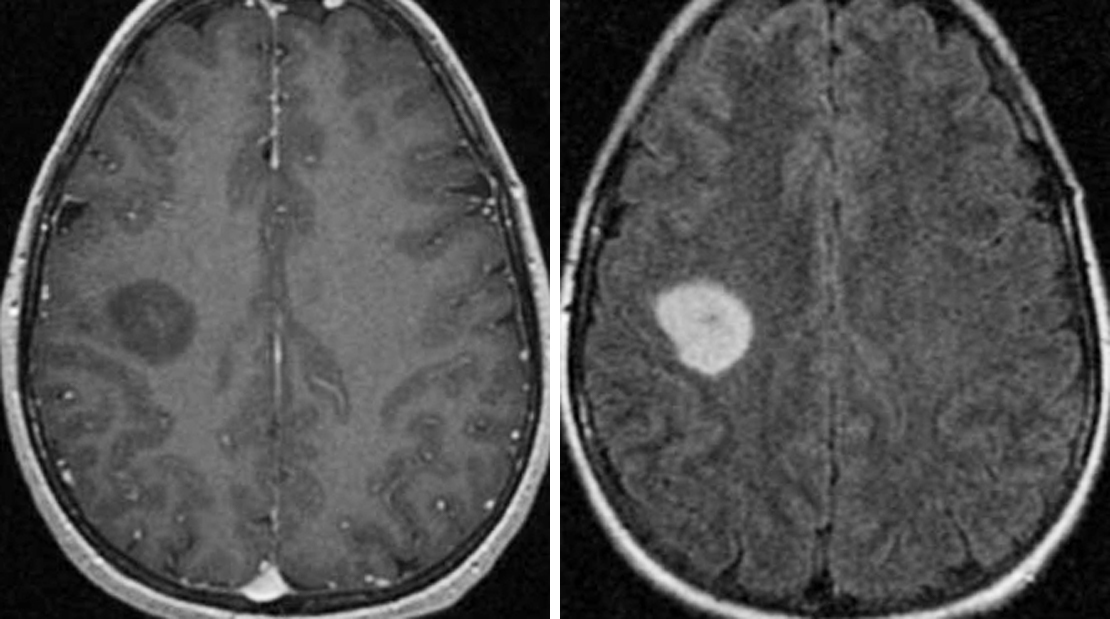
MRI معمولی: تصویربرداری رزونانس مغناطیسی (MRI) مهمترین مطالعه تصویربرداری برای آستروسیتوماست. معمولاً تصاویر قبل و بعد از تجویز کنتراست IV به دست میآیند. به عنوان یک قاعده کلی، اگر تومور کنتراست را پیدا کند (یعنی در تصاویر روشن شود)، نشان دهنده وجود آستروسیتومای درجه بالاتر است.
توالی های تصویربرداری دیگر سرنخ هایی در مورد سلولی بودن تومور، تورم مغز و نفوذ مغز ارائه می دهند.
طیفسنجی (MRS): این یک ابزار تصویربرداری مبتنی بر MRI است که اطلاعاتی در مورد ترکیب شیمیایی تومور ارائه میکند. و بر اساس این واقعیت کار می کند که برخی از مواد شیمیایی در مغز طبیعی مثلاً NAAفراوان هستند، در حالی که برخی دیگر در تومورها (مثلاً کولین) فراوان هستند. خروجی این روش تصویربرداری نموداری است که میزان هر ماده شیمیایی را در ناحیه تحت آنالیز مغز نشان میدهد: اگر مقدار NAA بیشتر از کولین باشد، نشاندهنده یک مغز طبیعی است . برعکس، سوء ظن وجود تومور را افزایش می دهد. این روش را می توان به عنوان یک نمونه برداری غیر تهاجمی بافت در نظر گرفت، اگرچه به اندازه بیوپسی استاندارد دقیق یا قطعی نیست.
MRI عملکردی (fMRI): fMRI یک تکنیک مفید برای تجسم در زمان واقعی است که وقتی از بیمار خواسته میشود کار خاصی را انجام دهد کدام بخشهای مغز فعال میشوند (مثلاً صحبت کردن، یا حرکت دادن یک دست یا پا). این برای تعریف مناطقی از مغز که در صورت آسیب دیدن، مشکلاتی را برای بیمار ایجاد می کند، اساسی است.. برای تومورهایی که در مجاورت نواحی حیاتی (مراکز گفتار، قشر حرکتی یا قشر بینایی) قرار دارند، fMRI کمک مهمی را به ویژه در مورد برنامه ریزی جراحی ارائه می دهد.
درمان و عمل جراحی تومور آستروسیتوما
جراحی اولین گام برای درمان آستروسیتوم است، زیرا دو مزیت مهم دارد: اول، بافت تومور را برای ایجاد تشخیص تهیه می کند. ثانیاً، این امکان را فراهم می کند که تا آنجایی که تومور به طور ایمن ممکن است حذف شود تا اثر توده ای کاهش یابد، تورم کاهش یابد و در صورت لزوم، پاسخ به درمان های کمکی تسهیل شود. تصمیم گیری برای انجام یک بیوپسی ساده یا برداشتن کامل به عوامل متعددی بستگی دارد، به ویژه به شرایط بالینی و پزشکی بیمار، و همچنین میزان پیش بینی شده قابل برداشتن تومور.
ابزارهای مهم برای به حداکثر رساندن کارایی و ایمنی جراحی عبارتند از:
- نورونویگیشن: در اصل، یک سیستم GPS برای مغز است و به جراح اجازه میدهد تا مکان خود را در مغز بیمار در زمان واقعی در MRI تجسم کند. این به طور قابل توجهی دقت را افزایش می دهد و خطر آسیب به مغز طبیعی را به حداقل می رساند.
- جراحی بیدار: این تکنیک به ویژه برای برداشتن تومورهای واقع در نواحی گفتاری و همچنین زمانی که به قشر حرکتی اولیه به صورت دوطرفه نزدیک است مفید است. بیمار را آرام نگه می دارند اما لوله گذاری نمی کنند تا بتواند در صورت درخواست صحبت کند و دستورات را اجرا کند. به این ترتیب، جراح می تواند به طور مداوم عملکرد بیمار را در حین برداشتن تومور ارزیابی کند.
- نقشه برداری حرکتی در حین بیهوشی عمومی: مناطق کنترل کننده حرکت مغز نیز می توانند با الکترود تحریک شوند، حتی اگر بیمار خواب باشد. از یک محرک برای اعمال جریان مستقیم به قشر مغز استفاده می شود و پاسخ های ماهیچه ای ثبت می شود.
- رنگهای فلورسنت: تومورها، به ویژه آنهایی که درجه بالاتری دارند، ویژگی جذب مشتاقانه رنگهای خاصی را دارند که درست قبل از جراحی به بیمار تزریق می شود. به این ترتیب، بافت تومور توسط رنگ خاص رنگ می شود، در حالی که مغز طبیعی اینطور نیست. این اجازه می دهد تا تعریف بسیار دقیق تری از آنچه باید برداشته شود و چه چیزی باید دست نخورده باقی بماند. از جمله قابل اطمینان ترین رنگ ها می توان به 5-ALA که تومور را بنفش رنگ می کند و فلورسین که تومور را با لنزهای مناسب به رنگ زرد رنگ می کند است.
درمان های کمکی برای تومور آستروسیتوما
استروئیدها: دگزامتازون داروی انتخابی برای تسکین علائم ناشی از تورم مغزی است که اغلب با تومور همراه است. این یک داروی بسیار موثر است که سریع و قابل اعتماد عمل می کند. متأسفانه هیچ اثری در برابر تومور ندارد و در صورت استفاده بیش از 2 تا 3 هفته با عوارض جانبی قابل توجهی همراه است: افزایش وزن، قند خون بالا، فشار خون بالا، افزایش خطر عفونت، تحریک پذیری.
- شیمی درمانی با TMZ: تموزولوماید (TMZ) دارویی است که از طریق دهان مصرف می شود و با تغییر اندکی DNA سلول های تومور عمل می کند. این اثر روی DNA باعث شکستن آن و در نتیجه مرگ سلول می شود، مگر اینکه مکانیسم های ترمیم DNA بر آسیب غلبه کند. TMZ در حال حاضر یک درمان خط اول شناخته شده برای هر آستروسیتوم است که درجه 3 یا 4 است و گاهی اوقات برای تومورهای درجه 2 نیز استفاده می شود (زمانی که آنها به طور کامل در جراحی برداشته نشده اند یا اگر تجزیه و تحلیل ژنتیکی آنها مطلوب نباشد).
- رادیوتراپی: پرتودرمانی اساس درمان آستروسیتوما در 50 سال گذشته بوده است و حداقل در چند ماه اول پس از درمان بسیار موثر است. تابش نیز با آسیب رساندن به DNA سلول های تومور عمل می کند و در نتیجه باعث مرگ آنها می شود. تحت پروتکل های استاندارد، درمان شامل دوزهای کوچک پرتو در ناحیه تومور، 5 روز در هفته به مدت 6 هفته است. عوارض جانبی ریزش موی موضعی (معمولاً موقتی) و خستگی است. عوارض جانبی طولانی مدت نکروز مغز در اطراف ناحیه تحت درمان و مشکلات شناختی است.
- بواسیزوماب (آواستین): بواسیزوماب دارویی است که توانایی تومور را برای جذب رگهای خونی مسدود میکند تا بتوانند خود را تغذیه کنند و به رشد خود ادامه دهند. آواستین در سال 2013 توسط سازمان غذا و داروی آمریکا (FDA) برای استفاده در گلیوبلاستوماهای عود کننده تایید شده است. در کاهش تورم مرتبط با تومور بسیار موثر است و اغلب به بهبود علائم کمک می کند. از این نظر، به عنوان یک جایگزین قوی برای استروئیدها عمل می کند. متأسفانه، متفاوت از تابش و TMZ، بقای قابل توجهی را طولانی نمی کند.
- درمان میدان های الکتریکی تومور در سال 2011، FDA استفاده از دستگاه ویژه ای را که به عنوان کلاه ایمنی روی پوست سر اعمال می شود، تایید کرد که میدان های الکتریکی جریان پایینی تولید می کند که ثابت شده است که باعث تاخیر می شود. رشد تومور آنها می توانند هم برای گلیوبلاستوماهای عود کننده و هم از سال 2015 برای گلیوبلاستوماهای تازه تشخیص داده شده استفاده شوند. برای اینکه این دستگاه مفید باشد، باید حداقل 18 ساعت در روز از آن استفاده کرد. عوارض جانبی حداقل است و عمدتاً شامل تحریک پوست است.
- داروهای ضد تشنج: Levetiracetam (Keppra) پرمصرف ترین دارو برای این منظور است. معمولاً فقط برای بیمارانی که قبلاً حداقل یک تشنج را تجربه کرده اند اختصاص داده می شود.
درمان های تجربی تومور آستروسیتوما
آستروسیتومها و بهویژه گلیوبلاستوماها، هدف تحقیقات شدید هستند و هر ساله چندین کارآزمایی بالینی برای یافتن استراتژیهای جدیدی که بقا را بهبود میبخشد، انجام میشود. شدیدترین زمینه تحقیقات به شرح زیر است:
- درمان های هدفمند: امروزه، اکثر مراکز درمانی تجزیه و تحلیل ژنتیکی دقیقی از بافت تومور برداشته شده در جراحی انجام می دهند تا به امضای مولکولی خاص بیمار دست یابند که می تواند به ایجاد بهترین دارو برای آن تومور.
- ایمونوتراپی: نظارت ضعیف سیستم ایمنی برای ایجاد و پیشرفت آستروسیتوم ها اساسی است. به همین دلیل در حال حاضر تلاش زیادی برای یافتن استراتژی هایی برای تقویت سیستم ایمنی در برابر تومور در حال انجام است. این موضوع در حال حاضر با استفاده از واکسنهای ضد تومور، استفاده از سلولهای ایمنی اصلاحشده ژنتیکی که از طریق انفوزیون داخل وریدی به بیمار تزریق میشوند، یا استفاده از داروهایی که فعالسازی سیستم ایمنی را تحریک میکنند، در حال بررسی است.
- ویروس درمانی: یک رویکرد امیدوارکننده و همیشه در حال گسترش، استفاده از ویروس هایی است که پس از تجویز به بیماران (معمولاً به طور مستقیم توسط جراح مغز و اعصاب به تومور تزریق می شود)، می تواند به طور انتخابی آلوده و سلول های تومور را بدون آسیب رساندن به مغز طبیعی اطراف از بین می برد. از نظر تاریخی، اولین ویروسی که به طور گسترده مورد بررسی قرار گرفت، هرپس سیمپلکس (ویروس تبخال) بود. اخیراً نتایج دلگرمکنندهای با استفاده از ویروس فلج اطفال مشاهده شده است، اگرچه این مزیت تنها در درصد کمی از بیماران مشاهده شده است.
پیش بینی ها و طول عمر بیماران تومور آستروسیتوما
عوامل اصلی تعیین کننده طول عمر بیماران سرطانی مثلا پس از تشخیص تومور آستروسیتوم عبارتند از:
- درجه تومور / بافت شناسی
- تومورهای درجه 1 تا حد زیادی درمان می شوند (میزان بقای 96٪ در 5 سال)، معمولاً فقط با جراحی.
- تومورهای درجه 2: میانگین بقای کلی 8 سال است. وجود جهش IDH1 با بقای طولانی تر همراه است.
- تومورهای درجه 3: میانگین بقای 3-5 سال است
- تومورهای درجه 4: میانگین بقا 15 ماه است.
- میزان برداشتن جراحی:اگرچه برداشتن کامل میکروسکوپی تومورهای درجه 2-4 به دلیل نفوذ منتشر آنها به مغز طبیعی غیرممکن است، برداشتن کامل ماکروسکوپی با بقای قابل توجهی بهتر همراه است. . برای GBM، پس از برداشتن حداقل 80 درصد تومور، افزایش بقا مشاهده میشود و با رسیدن وسعت برداشتن به 95 تا 100 درصد از مؤلفه افزایشدهنده کنتراست، پیشآگهی به تدریج بهبود مییابد.
- استفاده از پرتودرمانی کمکی و شیمی درمانی.
- سن:سن کم با بقای طولانیتر همراه است.
- وضعیت عملکردی: حداقل علائم/عملکرد عصبی طبیعی با بقای طولانیتر همراه است.


